 |
 |

Dépenses et état de santé chez les adultes ayant des problèmes de cou et de dos
Brook I Martin, MPH;
Richard A Deyo, MD, MPH;
Sohail K Mirza, MD, MPH;
Judith A Turner, PhD;
Bryan A Comstock, MS;
William Hollingworth, PhD;
Sean D Sullivan, PhD
JAMA. 2008;299(6):656-664 www.jama.com
RÉSUMÉ
 |  |
Contexte Les problèmes de dos et de cou sont parmi les symptômes les plus souvent rencontrés en pratique clinique. Cependant, peu d'études ont examiné les tendances nationales des dépenses liées aux problèmes de dos et de cou ou ont rapporté ces tendances aux mesures de l’état de santé.
Objectifs Estimer les dépenses de pharmacie, des patients hospitalisés, des patients ambulatoires, et des services d’urgence, associées aux problèmes de dos et de cou aux Etats-Unis de 1997 à 2005 et examiner les tendances associées de l'état de santé.
Schéma et environnement Analyse ajustée sur l’âge et le sexe d’une enquête nationalement représentative d’un ensemble de dépenses médicales (MPES) de 1997 à 2005 à l’aide de méthodes complexes de régression sur cette enquête. Le MPES représente une enquête auprès de familles sur leurs dépenses médicales pondérées pour représenter des estimations à l’échelle nationale. Les répondants étaient des adultes américains (>17 ans) qui auto-rapportaient des problèmes de dos et cou (désigné sous le nom des « problèmes rachidiens» basés sur les descriptions des MPES et la classification internationale des maladies, neuvième révision, définitions cliniques des changements).
Principaux critères de jugement Dépenses en rapport avec le rachis pour les services de santé (ajustées sur l’inflation) ; enquêtes annuelles sur l’état de santé auto-rapportée.
Résultats Les évaluations nationales étaient basées sur des échantillons annuels parmi les répondeurs à l’enquête avec et sans problèmes auto-rapportés du rachis entre 1997 et 2005. Au total, 23 045 répondeurs ont été sélectionnés en 1997, dont 3139 signalaient des problèmes rachidiens. En 2005, l'échantillon incluait 22 258 répondeurs, dont 3187 signalaient des problèmes rachidiens. En 1997, les coûts médicaux moyens ajustés sur le sexe et l’âge pour les répondeurs ayant des problèmes rachidiens étaient de $4695 (intervalle de confiance à 95% [IC], $4181-$5209), comparés à $2731 (IC 95%, $2557-$2904) chez ceux sans problèmes du rachis (ajustés sur l’inflation à 2005 dollars). En 2005, les dépenses médicales moyennes ajustées sur le l’âge et le sexe chez les répondeurs ayant des problèmes rachidiens étaient $6096 (IC% 95%, $5670-$6522), comparées à $3516 (IC 95%, $3266-$3765) chez ceux sans problèmes rachidiens. Les dépenses totales estimées chez les répondeurs ayant des problèmes rachidiens ont augmenté de 65% (ajusté sur l'inflation) de 1997 à 2005, plus vite que les dépenses de santé globales. La proportion estimée de personnes ayant des problèmes de dos ou de cou qui auto-rapportaient des limitations de la fonction physique a augmenté de 20.7% (IC 95%, 19.9%-21.4%) jusqu'à 24.7% (IC 95%, 23.7% - 25.6%) de 1997 à 2005. Les mesures auto-rapportées, ajustées sur l’âge et le sexe, de santé mentale, de limitations de la fonction physique, au travail ou à l’école, et de limitations sociales chez les adultes ayant des problèmes rachidiens étaient moins bonnes en 2005 qu'en 1997.
Conclusions Dans cette enquête de population, les problèmes auto-rapportés de dos et de cou ont expliqué une grande proportion des dépenses en soins médicaux. Ces dépenses liées aux problèmes rachidiens ont augmenté sensiblement de 1997 à 2005, sans preuve d’une amélioration correspondante de l’état de santé auto-évalué.
Les problèmes de dos et de cou sont parmi les symptômes les plus souvent rencontrés en pratique clinique. Dans une enquête réalisée en 2002 chez des adultes aux USA, 26% rapportaient une douleur lombo-sacrée et 14% une douleur cervicale au cours des 3 mois précédents.1 Les douleurs lombo-sacrées seules correspondaient approximativement à 2% de toutes les consultations médicales; seuls les examens de routine, l'hypertension, et le diabète engendraient plus de consultations. Les taux d’imagerie, d'injections, d'utilisation d'opiacés, et de chirurgie pour problèmes rachidiens ont sensiblement augmenté au cours de la décennie passée.2-5 Ces augmentations ont probablement entraîné des dépenses accrues en soins médicaux, mais on ne sait pas dans quelles proportion ces dépenses ont augmenté ni comment les dépenses nationales pour soins du rachis se comparent à ceux liés à d'autres problèmes.
Il est également peu évident de savoir si les augmentations de la fréquence de l’imagerie et des traitements sont associées à des améliorations de l’état de santé chez les personnes ayant des douleurs cervicales ou dorsales. Si les soins cliniques ont un impact important sur la santé des individus ayant des problèmes associés au rachis et si l'utilisation des soins augmente, des améliorations de leur état de santé devraient être attendues avec le temps.
Plusieurs scénarios liés aux dépenses et à l'état de santé sont plausibles. Dans la situation la plus souhaitable, les technologies plus récentes et les stratégies de traitement empêchent ou réduisent suffisamment les problèmes de santé pour compenser les dépenses. Ceci peut mener à des dépenses de soins stables ou décroissantes, avec un état de santé égal ou amélioré. Si les dépenses médicales globales augmentent, avec cependant une amélioration concomitante de l'état de santé, il pourrait être salutaire d'examiner la rentabilité ou le gain en années ajustées sur la qualité par dollar dépensé. Dans cette situation, les réductions des dépenses non médicales ou indirectes, telles que l’impossibilité de travailler, pourraient même compenser les dépenses médicales directes croissantes. Une augmentation des dépenses sans amélioration de l’état de santé soulèverait cependant la question d’un gaspillage médical.
Nous avons cherché à examiner les changements récents des dépenses liées aux problèmes de dos et de cou (désignés ci-après sous le nom des « problèmes rachidiens, » basé sur la Medical Expenditure Panel Survey [MPES] et l’International Classification of Diseases, Ninth Revision, Clinical Modification (ICD-9-CM) pour évaluer si ces changements étaient associés à un changement concomitant de l’état de santé. Les MPES, soutenues par l’Agency for Healthcare Research and Quality and the National Center for Health Statistics, est une source complète de données pour des évaluations sur l’utilisation et les dépenses des services de santé aux USA.6, 7
Nous avons utilisé ces données pour examiner les tendances des dépenses médicales et les états de santé chez les personnes ayant des problèmes de dos et de cou entre 1997 et 2005. Nos questions spécifiques de recherche étaient (1) Quelles sont les dépenses médicales globales ajustées sur le sexe et l’âge pour les problèmes de dos et de cou, et augmentent-elles ? (2) quelle fraction de toutes les dépenses médicales peut être expliquée par les problèmes de dos et de cou ? (3) Quels composants des dépenses médicales (patient hospitalisé, ambulatoire, services d’urgence, ou médicaments sur prescription) contribuent à la plupart des changements observés ? (4) Au niveau de la population, l'état de santé des adultes ayant des problèmes de dos et de cou s'améliore-t-il ?
METHODES
Echantillon
Nous avons analysé les données de tous les répondeurs aux enquêtes du MEPS Household Componant entre 1997 et 2005, âgés de plus de 17 ans. Le Household Componant enquête auprès des familles et des personnes ayant des caractéristiques démographiques, des affections médicales, et sur l’utilisation des services de santé et leurs coûts.7,8 L'échantillon MPES est tiré des répondeurs de l'enquête de l’année précédente National Health Interview Survey, un groupe nationalement représentatif (avec une surreprésentation des hispaniques et des noirs) au sein d’une population non institutionnalisée de civils aux USA. Cette enquête emploie un schéma avec un panel se chevauchant impliquant 5 séries d’entrevues sur une période de 2 ans et demi. Un nouveau panel est choisi annuellement. Les entrevues téléphoniques et les abstractions des dossiers des médecins, des hôpitaux, des travailleurs sociaux délivrant des soins à domicile et des pharmacies fournissent des données additionnelles d'utilisation et de dépenses. La race était déterminée par le rapport des personnes répondant à l’aide des catégories définies par MPES; une « autre » catégorie était disponible pour les catégories ne figurant pas sur la liste prédéfinie. Les répondeurs pouvaient choisir plus d’une catégorie, dans ce cas ils étaient codés en tant que « multiple ». Pour l'analyse, les catégories étaient agrégées en « blanc », « noir » et « autre/multiple. » Une exemption de revue institutionnelle a été obtenue auprès de l’University of Washington Human Subjects Division parce que cette étude impliquait des données pré-recueillies et sans identification.
Données diagnostiques sur le problème rachidien
L'enquête Household Component demande aux participants de signaler tous les problèmes de santé, y compris les « troubles physiques, accidents, ou dommages qui affectent n'importe quelle partie du corps aussi bien que les troubles de santé mentale ou les troubles de l’émotion, comme la tristesse, la déprime, ou l’anxiété au sujet de quelque chose. »9 Ces troubles auto-rapportés sont alors connectés aux codes diagnostiques de l’ICD-9-CM par les chercheurs MPES. Nous avons défini des patients présentant des problèmes rachidiens comme étant ceux ayant des codes ICD-9-CM utilisés communément pour des problèmes de dos ou de cou, des troubles discaux, et des lésions dorsales (TABLEAU 1).10,11 Nous n’avons pas pu distinguer les problèmes du rachis lombaire cervicale, ou thoracique, car les codes ICD-9-CM d’utilisation publique des dossiers MPES sont limités aux catégories majeures (codes 3 chiffres) pour empêcher l'identification des patients. Pour la même raison, quelques diagnostics potentiellement liés au rachis n'ont pas été inclus dans notre définition parce qu'ils ne peuvent pas être distingués des diagnostics non liés au rachis. Par exemple, « la rupture pathologique des vertèbres » (ICD-9-CM 733.13) ne peut pas être distinguée d’autres ruptures sur la base du code à 3 chiffres ICD-9-CM. Les autres diagnostics (par exemple, « complication mécanique des dispositifs orthopédiques internes, d'implants, et des greffes »; « rigidité » ; et « arthralgie ») n'étaient pas inclus, car ils ne sont pas spécifiquement définis comme impliquant le rachis. Nous n'avons pas inclus les codes de procédure ICD-9-CM, par opposition aux codes diagnostiques, car les dossiers MPES à usage public les limitent à 2 chiffres ce qui est insuffisant pour distinguer les procédures du rachis des des procédures non rachidiennes.
|
|

|
|
Tableau 1. Pourcentage de répondeurs MEPS ayant des problèmes rachidiens assignés vers chaque diagnostic ICD-9-CM, 1997 et 2005 a
|
|
|
Dépenses médicales
Les données sur les dépenses sont dérivées des enquêtes Household, Medical Provider, and Pharmacy Component. Les dépenses se rapportent aux montants payés pour les services médicaux, qu’ils soient payés par les patients, par des compagnies d'assurance privées, d'Assurance-maladie et de Medicaid, ou par d'autres sources. Les paiements pour les médicaments en vente libre ne sont pas inclus. Une imputation est effectuée par l’Agency for Health care Research and Quality en utilisant les données disponibles sur le prix et le paiement dans le Household Component ou le Medical Provider Component pour remplacer les données manquantes des dépenses.
Toutes les dépenses sont calculées comme la dépense moyenne pour l'échantillon multipliée par la taille de la population. En dépit de la distribution non harmonieuse des données de dépenses (dues à des annexes ayant des dépenses très élevées), nous nous sommes concentrés principalement sur les dépenses totales moyennes, qui sont utiles pour estimer le coût total des soins.12,13 Pour les répondeurs ayant des problèmes rachidiens, nous avons calculé les dépenses moyennes pour certains services particuliers (patient hospitalisé, ambulatoire, services d’urgence, et médicaments sur prescription). Nous avons combiné le patient hospitalisé et les dépenses de consultation en cabinet dans une catégorie unique de patient. Nous n'avons pas examiné séparément les catégories concernant la santé dentaire et les soins à domicile, ou « autre » service médical, parce que, combinés, celles-ci expliquaient seulement 10% des dépenses chez les personnes ayant des problèmes rachidiens en 2005. Cependant, nous avons inclus ces catégories dans la variable récapitulative de dépense totale.
Pour comparer les dépenses de 1997 à 2005 chez les personnes ayant des problèmes rachidiens par rapport à celles n’en ayant pas, nous rapportons la différence des dépenses globales moyennes ajustées sur l’âge et le sexe (la somme de toutes les catégories de dépense). Cette méthode, désignée sous le nom de méthode « par accroissement ou cumulative », a été employée dans des analyses précédentes de dépenses liées au rachis.11 Elle capture les dépenses liées au rachis qui seraient autrement manquées lors du codage non spécifique (par exemple, complications relatives à un dispositif après chirurgie rachidienne) aussi bien que les dépenses résultant des états relatifs de comorbidité (par exemple, détresse psychologique due à une douleur dorsale).14 Les affections indépendantes rachidiennes devraient théoriquement être prévalentes de façon égale au sein de la population n’ayant pas de troubles rachidiens, de telle façon que les dépenses non associées au rachis devraient être comparables au sein des 2 populations.
En plus de la méthode par accroissement, nous avons estimé les coûts de services spécifiques à des problèmes rachidiens en additionnant les dépenses des visites ou de prescriptions identifiées lorsque le rachis était rapporté dans chaque catégorie de service. Cette « méthode directe » est susceptible de sous-estimer les dépenses en raison des limitations de codage ICD-9-CM. Par exemple, les dépenses pour une hospitalisation appropriée codée en tant que « complication mécanique d’un dispositif » ne seraient pas incluses, car le code ICD-9-CM n'identifie pas un problème de dos ou de cou comme étiologie. En outre, certaines personnes ont des états comorbides liés à leurs problèmes de dos ou de cou qui ne sont pas enregistrés avec des codes ICD-9-CM liés au rachis (par exemple, santé mentale). Ainsi, la méthode directe peut fournir une évaluation basse des coûts associés au rachis, alors que la méthode par accroissement fournit une évaluation haute. La méthode directe a également été employée pour examiner les tendances de dépense pour 5 catégories spécifiques de médicaments: antalgiques non narcotiques, anti-inflammatoires non stéroïdiens, antalgiques narcotiques, relaxants musculaires, et inhibiteurs de la cyclo-oxygénase 2. Les différents médicaments sont assignés à ces catégories par les définitions de Multum Lexicon disponibles dans les dossiers pharmaceutiques MPES des événements.
Nous avons séparément examiné les dépenses globales avec un modèle en deux parties utilisé généralement pour les données de dépense. La première partie de ce modèle représente la probabilité d'engager n'importe quelle dépense et est déterminée en utilisant une analyse de régression logistique ajustée sur l'âge, le sexe, et la présence d'un problème rachidien. La deuxième partie du modèle emploie une analyse linéaire généralisée de régression avec une distribution 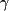 et une fonction log-link pour prédire la quantité de dépenses conditionnelles d’avoir n'importe quelle dépense. La dépense prévue pour chaque personne est alors obtenue en multipliant les prévisions de chaque partie du modèle. et une fonction log-link pour prédire la quantité de dépenses conditionnelles d’avoir n'importe quelle dépense. La dépense prévue pour chaque personne est alors obtenue en multipliant les prévisions de chaque partie du modèle.
Etat de santé
Nous avons lié les dossiers de dépense aux mesures de l’état santé auto-rapportées, aux caractéristiques démographiques, et au statut d'emploi. Nous avons calculé le pourcentage des répondeurs ayant rapporté toutes les limitations de leurs activités de vie quotidienne, définies comme le besoin d'aide personnelle pour se baigner, s'habiller, manger, se déplacer, marcher, ou aller aux toilettes) ;15,16 la fonction physique (par exemple, marchant, monter les escaliers, se soulever, se courber, se tenir debout) ; la fonction sociale ; et les activités professionnelles, scolaires, ou à domicile. Nous avons également examiné les scores du 12-Item Short Form Health Survey Physical Component Summary and Mental Component Summary de 2000 à 2005.17 Nous avons converti les scores de la version 1 2000-2002 aux équivalents de la version 2, parce que la version 2 a été administrée après 2002.18 Les répondeurs pouvaient être examinés plus d'une fois par an pour certaines mesures ; nous avons employé les données de la dernière enquête chaque année.
Données démographiques
Nous avons analysé les données liées au sexe, à la race, à l'éducation, au type d'assurance (« toute assurance privée, » « assurance publique seulement, » ou « non assuré »), la catégorie de pauvreté, et la région géographique de recensement aux USA. Nous avons recodé les 6 catégories auto-rapportées pour la race recueillies par les MPE S en 3 groupes (« blanc, » « noir, » et « autre/multiple »). Le statut de pauvreté a été basé sur le revenu familial par rapport à l'index fédéral de pauvreté et classé en tant que « revenu négatif ou pauvre » (<100% du seuil de pauvreté), « proche de la pauvreté» (100% à <125%), « revenu faible » (125% à <200%), «revenu moyen » (200% à <400%), et « revenus élevés » ( 400%). 400%).
Analyse
Pour ajuster sur l'inflation, les dépenses de 1997 à 2004 ont été gonflées pour être comparables aux équivalents de 2005 utilisant l'indice des prix à la consommation des services médicaux fournis par le US Bureau of Labor Statistics.19 Les estimations de dépense étaient ajustées sur l’âge et le sexe et pondérées pour représenter les évaluations nationales. Nous avons employé des variables incluses dans les MPES pour expliquer la méthode complexe d’échantillonnage, de sur-échantillonnage, et la non réponse. Les taux de réponse pour les MPES pendant les années d'étude allaient de 63.1% à 70.7%. Les évaluations de dépense avec des intervalles de confiance à 95% (IC) ont été calculées à l’aide de procédures de régression utilisant la version 9.0 de Stata.20,21
Pour examiner si les dépenses augmentaient plus rapidement chez des adultes ayant des problèmes rachidiens que chez ceux sans problèmes, nous avons effectué une analyse de régression linéaire des dépenses en fonction du temps (année), de la présence d’un problème rachidien, avec une limite d'interaction pour ces 2 variables. Pour examiner les tendances avec le temps de l'état de santé des adultes ayant des problèmes rachidiens, nous avons réalisé des analyses logistiques de régression de chaque donnée sur l’état de santé en fonction du temps (année), en s'ajustant sur l'âge et le sexe. Toutes les analyses ont été exécutées en utilisant la version 9.0 de Stata (Stata Corp, College Station, Texas) ; le niveau de  a été placé à 0.05. a été placé à 0.05.
RESULTATS
Prévalence des problèmes rachidiens
En 2005, il y avait 22 258 répondeurs adultes dans les MPES, représentant, une fois pondérés, une évaluation nationale d'approximativement 219 millions d'adultes. Ceci est semblable à l’estimation de la population adulte aux USA soit 223 millions en 2005 (recensement d'USA projection22). Parmi ces adultes de l’échantillon, 3187 rapportaient des problèmes rachidiens en 2005. Les diagnostics ICD-9-CM les plus communs étaient des troubles non spécifiés du dos et autres (52.9%), suivis par des troubles du disque intervertébral (15.9%) et entorses ou contractures du dos (9.3%) (Tableau 1).
Nous avons comparé les caractéristiques des répondeurs MPES ayant un problème rachidien en 2005 par rapport à 1997 pour identifier le facteur qui pourrait être associé aux changements des dépenses au cours de cette période comparés à 1997. Les adultes ayant des problèmes rachidiens en 2005 avaient en moyenne 2.5 ans de plus, légèrement moins de probabilité d’être blancs, d’avoir une assurance sociale publique, et plus de probabilité d’être chômeurs (TABLEAU 2).
|
|

|
|
Tableau 2. Caractéristique des adultes avec et sans problèmes rachidiens, MEPS 1997 et 2005a
|
|
|
Le tableau 2 compare également les répondeurs avec et sans problèmes rachidiens en 2005 pour identifier les facteurs pouvant expliquer les différences de dépenses entre les 2 groupes. Le groupe avec des problèmes rachidiens avait un pourcentage plus élevé de femmes, de blancs, de personnes couvertes par une assurance publique, et de chômeurs à tout moment de l'année. Ceux ayant des problèmes rachidiens étaient également plus âgés en moyenne et avaient moins de probabilité de ne s'être jamais mariés.
Dépenses liées aux problèmes rachidiens
Les dépenses ajustées sur l’âge ou le sexe étaient plus hautes chaque année chez ceux ayant des problèmes rachidiens que chez ceux sans problème rachidien (FIGURE 1). Les adultes ayant des problèmes rachidiens montraient une augmentation plus forte des dépenses de 2002 à 2004 que ceux sans problème rachidien, bien que la différence d'augmentation entre les groupes au cours de toutes les années d'étude n'ait pas été statistiquement significative (P=0.07). En 1997, les coûts médicaux moyens ajustés sur l’âge et le sexe pour les répondeurs ayant des problèmes rachidiens étaient de $4695 (IC 95%, $4181 à $5209), comparés à $2731 (IC 95%, $2557 à $2904) chez ceux sans problèmes rachidiens (inflation ajusté à 2005 dollars). En 2005, la dépense médicale moyenne ajustée sur l’âge et le sexe chez les répondeurs ayant des problèmes rachidiens était de $6096 (IC 95%, $5670 à $6522), comparés à $3516 (IC 95%, $3266 à $3765) chez ceux sans problèmes rachidiens. Par conséquent, en 2005, l'augmentation cumulée des dépenses attribuées aux problèmes rachidiens était de $2580 (IC 95%, $2404 à $2757) par personne ayant des problèmes rachidiens. De 1997 à 2005, ces tendances ont résulté en une estimation d’augmentation ajustée sur l’inflation de 65% de toute la dépense nationale chez les adultes ayant des problèmes rachidiens (TABLEAU 3). Ces tendances étaient presque identiques aux évaluations produites suivant la méthode de modélisation en deux parties.
|
|

|
|
Figure 1. Dépenses médicales estimées par personne ajustées sur l’âge et le sexe chez des adultes aux USA avec et sans problèmes rachidiens, MPES 1997-2005.
Adultes ayant des problèmes de dos et de cou autorapportés, désignés sous le terme de « problèmes rachidiens » basés sur les descriptions MPES et les définitions de la International Classification of Diseases, 9ème Revision, Clinical Modification. Les dépenses au cours des toutes les années ont été converties en équivalents 2005 en utilisant le Consumer Price Index medical component. Les barres d’erreur indiquent les intervalles de confiance à 95 %.
|
|
|
|
|

|
|
Tableau 3. Dépenses médicales pour problèmes rachidiens chez des adultes aux USA à l’aide de méthodes cumulées et de méthodes directes, MEPS 1997-2005 a
|
|
|
La majeure partie de la différence que nous avons observée dans les dépenses ajustées sur l’inflation entre ceux avec et sans problèmes rachidiens en 2005 a été expliquée par les soins ambulatoires (36%) et les soins d’hospitalisation (28%). Les pourcentages plus faibles ont été expliqués par les médicaments sur prescription (23%) ; les visites aux services d’urgence (3%) ; et à domicile, les soins dentaires, et d'autres dépenses (10%). Les dépenses absolues ont augmenté sensiblement dans toutes les catégories (tableau 3).
De 1997 à 2005, les dépenses annuelles moyennes de chiropractie chez les répondeurs ayant des problèmes rachidiens ont augmenté de $94 (IC 95%, $68 à $120) à $157 (IC 95%, $127 à $187) et chez ceux sans problèmes rachidiens de $6 (IC 95%, $4 à $10) à $11 (IC 95%, $7 à $14). Ces moyennes incluent beaucoup de répondeurs n’ayant employé aucun service de chiropraxie ; elles ne représentent pas les coûts moyens des utilisateurs de ces services. Basé sur la prédominance des problèmes rachidiens, ces tendances représentent une augmentation d’environ 111% des dépenses nationales totales liées aux problèmes rachidiens pour les visites de chiropractie. De même, les dépenses nationales de physiothérapie liées aux problèmes rachidiens ont augmenté de 78% environ. De 1997 à 2005, les dépenses annuelles moyennes de physiothérapie chez les répondeurs ayant des problèmes rachidiens ont grimpé de $115 (IC 95%, $71 à $160) jusqu'à $129 (IC 95%, $105 à $154). Chez les répondeurs sans problèmes rachidiens, les dépenses de physiothérapie ont diminué de $45 (IC 95%, $29 à $61) en 1997 à $33 (IC 95%, $25 à $40) en 2005.
De 1997 à 2005, la dépense annuelle moyenne chez les patients présentant des problèmes rachidiens recevant une compensation professionnelle a diminué de $157 (IC 95%, $104 à $210) à $119 (IC 95%, $70 à $169) et chez ceux sans problème rachidien de $51 (IC 95%, $30 à $73) à $25 (IC 95%, $15 à $36). Ces moyens incluent à nouveau beaucoup de personnes qui ne bénéficiaient pas de prestations de compensation et ne représentent pas la moyenne chez les seuls bénéficiaires. Cette diminution de la moyenne incrémentielle des coûts par personne attribués aux problèmes rachidiens a été compensée par une augmentation du nombre des problèmes rachidiens, ayant pour résultat une augmentation nette d’environ 12% des dépenses liées à la compensation des travailleurs pour problèmes rachidiens de 1997 à 2005.
Nous avons également calculé les dépenses explicitement liées aux problèmes rachidiens suivant la méthode directe (Tableau 3). Comme prévu, cette méthode a eu comme conséquence des évaluations sensiblement inférieures. Par cette méthode, toute la dépense ajustée sur l’inflation pour problèmes rachidiens a augmenté de 60% de 1997 à 2005. Les dépenses pour des médicaments sur prescription directement attribuées aux problèmes rachidiens ont augmenté de 188%, soit plus que n'importe quelle autre catégorie de service. Les dépenses d’hospitalisation ont augmenté de 87% avec la méthode directe, les dépenses chez les patients ambulatoires ont augmenté de 43%, et les dépenses des services d’urgence ont diminué de 27%. L’augmentation des dépenses pour les antalgiques narcotiques a été particulièrement évidente après 2003, quand l'utilisation des inhibiteurs de la cyclo-oxygénase 2 a diminué (Figure 2.) La moyenne des dépenses, ajustées sur l’inflation, liée aux problèmes rachidiens pour les actes de pharmacie a augmenté de $25 (IC 95%, $19 à $31) en 1997 à $58 (IC 95%, $46 à $69) en 2005. Une fois combinées avec l'augmentation du nombre d’actes de pharmacie chez les patients présentant des problèmes rachidiens, ces différences expliquent l’augmentation d’environ 423% de la dépense pour des antalgiques narcotiques pour problèmes rachidiens de 1997 à 2004.
|
|

|
|
Figure 2. Estimation des dépenses de pharmacie pour les médicaments sur prescription dans des catégories choisies de médicaments chez des adultes américains ayant des problèmes rachidiens, MEPS 1997-2004
Calculé suivant la méthode « directe » comme décrit dans « Méthodes. » Les dépenses pour toutes les années ont été converties en équivalents 2005 en utilisant le Consumer Price Index medical component. COX indique cyclooxygénase ; MPES, Enquête sur un panel de dépenses médicales; AINS, anti-inflammatoires non stéroïdiens.
|
|
|
Le nombre moyen de troubles non rachidiens rapportés par les répondeurs (comorbidité) pourrait expliquer certaines des différences observées dans les dépenses. Des analyses approfondies ont indiqué que les répondeurs ayant des problèmes rachidiens ont rapporté plus de troubles comorbides au cours de toutes ces années (P<0.001) et que les comorbidités ont augmenté sensiblement plus au cours des années d'étude chez les répondeurs ayant des problèmes rachidiens que chez ceux sans problèmes rachidiens (P=0.003). Cependant, alors que les comorbidités modifient l’estimation des dépenses avec le temps, elles reflètent la réalité des dépenses à l’échelle de la population et, à contrairement à l’âge ou au sexe, peuvent être influencées par des changements du style de pratique ou de l’auto-perception par le patient. Par conséquent, nous n'avons pas fait de contrôle dans notre analyse primaire pour le nombre de troubles rapportés.
Etat de santé
En 2005, comparés aux répondeurs sans problèmes rachidiens, ceux ayant des problèmes rachidiens avaient plus de probabilité de rapporter des limitations de la fonction physique (rapport de cotes [OR], 2.92 ; IC 95%, 2.59 à 3.30 ; P<0.001) ; des limitations au travail ou à l’école (OR, 2.68 ; IC 95%, 2.38 à 3.01 ; P<0.001) et sociales (OR, 2.53 ; IC 95%, 2.18 à 2.93 ; P<0.001). Ceux ayant des problèmes rachidiens ont également eu des scores au Physical Component Summary inférieurs de 5.4 (plus mauvais) (IC 95%, –5.9 à –4.9 ; P<0.001) et de 2.2 inférieurs (plus mauvais) pour les scores du Mental Component Summary (IC 95%, –2.7 à –1.7 ; P<0.001).
Chez les répondeurs signalant des problèmes rachidiens entre 2000 et 2005, les scores moyens du Physical Component Summary ajustés sur le sexe et l’âge et du Mental Component Summary n'ont pas changé sensiblement. De 1997 à 2005, cependant, les limitations ajustées sur l’âge et le sexe ont augmenté de manière significative pour la fonction physique (OR, 1.05; IC 95%, 1.03 à 1.07; P 0.001), le travail ou les activités scolaires (OR, 1.03 ; IC 95%, 1.01 à 1.05 ; P=0.002), et les activités sociales (OR, 1.03 ; IC 95%, 1.01 à 1.06 ; P=0.003) (TABLEAU 4). Les limitations des activités de la vie quotidienne n'ont pas différé de manière significative entre les répondeurs avec et sans problèmes rachidiens ou n'ont pas changé significativement avec le temps. 0.001), le travail ou les activités scolaires (OR, 1.03 ; IC 95%, 1.01 à 1.05 ; P=0.002), et les activités sociales (OR, 1.03 ; IC 95%, 1.01 à 1.06 ; P=0.003) (TABLEAU 4). Les limitations des activités de la vie quotidienne n'ont pas différé de manière significative entre les répondeurs avec et sans problèmes rachidiens ou n'ont pas changé significativement avec le temps.
|
|

|
|
Tableau 4. Etat de santé auto-rapporté et mesures du handicap chez des adultes ayant des problèmes rachidiens, ajustées sur l’âge et le sexe, MEPS 1997-2005 a
|
|
|
COMMENTAIRE
 |  |
En dépit de l’augmentation rapide des dépenses médicales entre 1997 et 2005, il n'y a eu aucune amélioration au cours de cette période de l'état de santé auto-évalué, du handicap fonctionnel, des limitations de travail, ou du fonctionnement social chez les répondeurs ayant des problèmes rachidiens. Les dépenses médicales ajustées sur l’âge, le sexe, et l’inflation en rapport avec les problèmes rachidiens ont augmenté de 65% entre 1997 et 2005.
Ceci s'est produit en dépit seulement d'une augmentation modeste du nombre prévu d'adultes aux USA ayant des problèmes rachidiens, s'étendant de 24.8 millions (12% de la population adulte des USA) en 2000 à 33.3 millions (15%) en 2005. Bien que les dépenses pour les consultations ambulatoires aient expliqué la plus grande proportion du coût total, la plus grande augmentation observée pour les catégories de dépenses l’a été pour les médicaments. À travers toutes ces années, la dépense moyenne pour les répondeurs signalant des problèmes rachidiens a été 73% supérieure à celle de ceux sans problèmes rachidiens. La multiplication des dépenses cumulées moyennes pour problèmes rachidiens en 2005 ($2580 ; IC% 95%, $2404 à $2757) par le nombre estimé de personnes ayant des problèmes rachidiens en 2005 correspond à un total de $85.9 milliards (IC95%, $80.1 milliards à $91.8 milliards) pour les dépenses additionnelles de santé chez ceux ayant des problèmes rachidiens. Ceci représente 9% de toute la dépense nationale estimée à partir des MPES.
Le fardeau économique des autres affections médicales a été rapporté selon diverses méthodes. Toute la dépense médicale directe pour problèmes rachidiens se situe relativement haut par rapport à celle des autres pathologies médicales. En 2003, par exemple, les données de MPES indiquaient que l’arthrite, la principale cause d'incapacité aux Etats-Unis, avait coûté approximativement $80.3 milliards en dépenses médicales.23 Le National Heart, Lung, and Blood Institute a estimé le coût de cancer être de $89.0 milliards en 2007.24 En 2002, la dépense directe totale attribuée au diabète était estimée à $98.1 milliards.25 Seules les dépenses pour les cardiopathies et les accidents vasculaires cérébraux, estimées à $257.6 milliards, étaient sensiblement plus hautes que celles des dépenses médicales pour problèmes rachidiens.26 Des études précédentes ont estimé les dépenses associées aux problèmes rachidiens à $12.9 milliards en 1984 et $33.6 milliards en 1994.27, 28 Une analyse de 1997 des données MPES a estimé la dépense cumulée en soins médicaux attribuée aux problèmes rachidiens à $26.3 milliards.11
Plusieurs facteurs peuvent expliquer ces dépenses médicales croissantes liées aux problèmes rachidiens. Le pourcentage des dépenses totales en rapport avec les médicaments sur prescription a augmenté au cours de la période d'étude plus rapidement que les dépenses pour les autres services majeurs. Les dépenses nationales estimées de pharmacie en rapport avec les problèmes rachidiens ont augmenté de $7.3 milliards (IC 95%, $6.1 à $8.6 milliards ; 14% des dépenses directes totales) à $19.8 milliards (IC 95%, $18.5 milliards à $21.2 milliards ; 23% du total). Une utilisation plus large de nouvelles drogues coûteuses pendant les années de l’étude, comme la gabapentine, le fentanyl, et l'oxycodone à libération contrôlée, peut expliquer une partie de cette augmentation.29-33 L’augmentation absolue plus importante en dollars entre 1997 et 2005 concernait des consultations ambulatoires, expliquant $30.8 milliards (36%) des dépenses totales liées aux rachis en 2005. Les autres augmentations peuvent être liées à l’imagerie médicale et aux examens diagnostiques,34 aux injections spinales,4,35 à un seuil inférieur pour administrer un traitement, aux espérances plus élevées des patients en matière de soins, et à l’augmentation de l'utilisation de la chirurgie de fusion rachidienne et de l'instrumentation.36-38 Nous avons également observé que l’augmentation des rapports des comorbidités explique certaines tendances observées dans les dépenses.
Il y a plusieurs limitations lorsqu’on utilise les données MPES. Celles-ci incluent la possibilité que les modifications des dépenses observées soient attribuables à une variation de l’échantillon. Cependant, nous avons examiné ces changements sur un long intervalle de temps, ce qui donne une image plus complète des tendances fondamentales. Notre étude était de faible puissance pour détecter certaines différences. Une analyse post hoc suggère que la puissance statistique était adéquate (80%) pour détecter une différence de $1160 dans les dépenses cumulées chez des patients présentant des problèmes rachidiens par rapport à ceux sans problèmes rachidiens au cours de la période de huit ans de l’étude. Nous avons observé une augmentation cumulée de $712 chez les patients présentant des problèmes rachidiens par rapport à ceux sans problèmes rachidiens dans l'échantillon pondéré. Bien qu'il n'y ait eu aucun changement des codes à 3 chiffres ICD-9-CM pour les troubles rachidiens pendant les années de l’étude, la prévalence observée des problèmes rachidiens peut être sous-estimée parce que nous avons été limités à des codes à 3 chiffres. Par exemple, les patients chirurgicaux présentant des complications dues à un appareillage sans accompagnement d’un code ICD-9-CM spécifiquement rachidien n'auraient pas été comptés que ce soit avec nos méthodes cumulatives ou directes concernant les dépenses. De même, nous n’avons pu distinguer les problèmes du rachis lombaire, cervicale, ou thoracique sur la base d’un code à 3 chiffres ICD-9-CM. En conclusion, les données MPES ne prennent pas en compte les médicaments en vente libre.
Les données sur l’état de santé doivent être interprétées avec précaution. Ces mesures ne sont pas obtenues à un intervalle constant après traitement, mais il n'y a aucune raison de croire que l'intervalle moyen diffère par année du traitement à l'évaluation. L'état de santé est affecté par toutes les pathologies médicales et psychologiques d'un individu, pas simplement par les problèmes rachidiens; cependant, plusieurs des mesures utilisées ici sont utilisées généralement dans les recherches sur la douleur cervicale ou dorsale et semblent appropriées dans ce contexte.
Ces données suggèrent que les problèmes rachidiens sont coûteux, en raison du grand nombre de personnes affectées et des coûts élevés par personne. Nous n'avons pas observé d’amélioration des résultats de santé proportionnés à l’accroissement des coûts avec le temps. Les problèmes rachidiens peuvent donner des occasions de réduire les dépenses sans détérioration associée du résultat clinique.
Informations sur les auteurs
Correspondance: Brook I. Martin, MPH, Center for Cost and Outcomes Research, University of Washington, Box 359736/PSB5073, 325 Ninth Ave, Seattle, WA 98104 (bim{at}u.washington.edu).
Contributions des auteurs : Mr Martin a eu un accès complet à toutes les données de l’étude et accepte la responsabilité de l’intégrité des données et de l’exactitude de l’analyse des données.
Conception et schéma de l’étude: Martin, Deyo, Mirza.
Analyse et interprétation des données: Martin, Deyo, Mirza, Turner, Comstock, Hollingworth, Sullivan.
Rédaction du manuscrit: Martin, Deyo.
Revue critique du manuscrit: Martin, Deyo, Mirza, Turner, Comstock, Hollingworth, Sullivan.
Analyse statistique: Martin, Comstock, Sullivan.
Obtention du financement: Deyo, Mirza.
Aide administrative, technique ou matérielle: Martin, Mirza.
Supervision de l’étude: Deyo, Mirza, Sullivan.
Liens financiers: Aucun déclaré.
Financement/Soutien: Cette étude l'étude a été soutenue en partie par des bourses P60AR48093 et K23AR48979 du National Institute of Arthritis, Musculoskeletal, and Skin Diseases (NIAMS). La recherche de M. Martin est soutenue en partie par une dotation aux services d’orthopédie et de médecine du sport de l'université de Washington de Surgical Dynamics Inc (plus récemment achetée par Stryker Corporation). La recherche rachidienne des Drs. Deyo et Mirza a bénéficié d'une donation au service d’orthopédie de l'université de Washington Synthes Inc, mais cette étude n’a reçu aucun soutien de la donation de Synthes.
Rôle des sponsors: Les sponsors de l’étude n'ont joué aucun rôle dans la conception ou la conduite de l'étude ; la collection, la gestion, l'analyse, et l'interprétation des données ; ou la préparation, la revue, ou l'approbation du manuscrit.
Note: Les conclusions et opinions présentées ici sont celles des auteurs et pas nécessairement celles du NIAMS, des sponsors, de l’Université de Washington, ou de l’Université Oregon Health & Science.
Affiliations des auteurs: Departments of Orthopaedics and Sports Medicine (Mr Martin et Dr Mirza), Health Sciences (Mr Martin et Dr Sullivan), Psychiatry and Behavioral Sciences (Dr Turner), Radiology (Mr Comstock), and Pharmacy (Dr Sullivan), University of Washington, Seattle; Department of Family Medicine, Oregon Health & Science University, Portland (Dr Deyo); Center for Cost and Outcomes Research, University of Washington, Seattle (Mssrs Martin et Comstock et Drs Deyo, Mirza, Turner, Hollingworth, et Sullivan).
BIBLIOGRAPHIE
 |  |
1. Deyo RA, Mirza SK, Martin BI. Back pain prevalence and visit rates: estimates from U.S. national surveys, 2002. Spine. 2006;31(23):2724-2727.
PUBMED
2. Gray DT, Deyo RA, Kreuter W, et al. Populationbased trends in volumes and rates of ambulatory lumbar spine surgery. Spine. 2006;31(17):1957-1963.
PUBMED
3. Kessler RC, Davis RB, Foster DF, et al. Long-term trends in the use of complementary and alternative medical therapies in the United States. Ann Intern Med. 2001;135(4):262-268.
FREE FULL TEXT
4. Carrino JA, Morrison WB, Parker L, et al. Spinal injection procedures: volume, provider distribution, and reimbursement in the U.S. Medicare population from 1993 to 1999. Radiology. 2002;225(3):723-729.
FREE FULL TEXT
5. Luo X, Pietrobon R, Hey L. Patterns and trends in opioid use among individuals with back pain in the United States. Spine. 2004;29(8):884-890.
PUBMED
6. Cohen SB. Design strategies and innovations in the Medical Expenditure Panel Survey. Med Care. 2003; 41(7)(suppl):iii5-III12.
PUBMED
7. Cohen JW, Monheit AC, Beauregard KM, et al. The Medical Expenditure Panel Survey: a national health information resource. Inquiry. 1996;33(4):373-389.
PUBMED
8. Medical Expenditure Panel Survey. Agency for Healthcare Research and Quality Web site. http://www.meps.ahrq.gov/mepsweb. Accessed May 18, 2007.9. Medical Expenditure Panel Survey. : survey questionnaires—Household Component. Agency for Healthcare Research and Quality Web site. http://www.meps.ahrq.gov/mepsweb/survey_comp/survey.jsp. Accessibility verified January 17, 2008.10. Cherkin DC, Deyo RA, Loeser JD. Use of the International Classification of Diseases (ICD-9-CM) to identify hospitalizations for mechanical low back problems in administrative databases. Spine. 1992;17(7):817-825.
PUBMED
11. Luo X, Pietrobon R, Hey L. Estimates and patterns of direct health care expenditures among individuals with back pain in the United States. Spine. 2004;29(1):79-86.
PUBMED
12. Diehr P, Yanez D, Lin DY. Methods for analyzing health care utilization and costs. Annu Rev Public Health. 1999;20:125-144.
PUBMED
13. Barber JA, Thompson SG. Analysis of cost data in randomized trials: an application of the nonparametric bootstrap. Stat Med. 2000;19(23):3219-3236.
PUBMED
14. Strine TW, Hootman JM. US National prevalence and correlates of low back and neck pain among adults. Arthritis Rheum. 2007;57(4):656-665.
PUBMED
15. Katz S, Akpom CA. Index of ADL. Med Care. 1976;14(5)(suppl):116-118.
PUBMED
16. Katz S. Assessing self-maintenance: activities of daily living, mobility, and instrumental activities of daily living. J Am Geriatr Soc. 1983;31(12):721-727.
PUBMED
17. Ware J Jr, Kosinski M, Keller SD. A 12-Item Short-Form Health Survey: construction of scales and preliminary tests of reliability and validity. Med Care. 1996; 34(3):220-233.
PUBMED
18. Ware JE Jr, Kosinski M, Gandek B. How to Score Version 2 of the SF-12_ Health Survey. Lincoln, RI: QualityMetric Inc; 2002.19. Consumer Price Index calculator. US Bureau of Labor Statistics Web site. http://www.bls.gov/cpi/. Accessed December 7, 2007.20. Chantala K. Using Stata to Analyze Data From a Sample Survey. Chapel Hill, NC: Carolina Population Center; 2001. http://www.cpc.unc.edu/services/computer/presentations/statatutorial/statasvy.pdf. October 1, 2001. Accessibility verified January 16, 2008.21. StataCorp. Stata Base Reference Manual, Release 9. College Station, TX: Stata Press; 2005.22. Population estimation tables. U.S. Census Bureau Web site. http://www.census.gov/popest/estimates.php. Accessed December 7, 2007.23. Yelin E, Murphy L, Helmick CG. Medical care expenditures and earnings losses of persons with arthritis and other rheumatic conditions in 2003 with comparisons to 1997. Arthritis Rheum. 2007;56(5): 1397-1407.
PUBMED
24. NHLBI factbook: direct and indirect costs of illness by major diagnosis, U.S. 2006. National Heart, Lung and Blood Institute Web site. http://www.nhlbi.nih.gov/about/factbook/toc.htm. Accessed May 18, 2007.25. Hogan P, Dall T, Nikolov P.; American Diabetes Association. Economic costs of diabetes in the US in 2002. Diabetes Care. 2003;26(3):917-932.
FREE FULL TEXT
26. American Heart Association. Heart Disease and Stroke Statistics—2005 Update. Dallas, TX: American Heart Association; 2005.27. Grazier KL, Holbrook TL, Kelsey JL, Stauffer RN. The Frequency of Occurrence, Impact, and Cost of Selected Musculoskeletal Conditions in the United States. Chicago, IL: American Academy of Orthopedic Surgeons;1984:72-80.28. Frymoyer JW, Durett CL. The economic impact of spinal disorders. In: Frymoyer JW, ed. The Adult Spine: Principles and Practice. Vol 2. Philadelphia, PA: Lippincott-Raven; 1997.29. Von Korff M, Deyo RA. Potent opioids for chronic musculoskeletal pain: flying blind? Pain. 2004;109(3):207-209.
PUBMED
30. Promoting pain relief and preventing abuse of pain medications: a critical balancing act: a joint statement from 21 health organizations and the Drug Enforcement Administration. American Pain Society Web site. http://www.ampainsoc.org/advocacy/promoting.htm. Accessed May 18, 2007.31. The use of opioids for the treatment of chronic pain: a consensus statement from American Academy of Pain Medicine and American Pain Society. American Pain Society Web site. http://www.ampainsoc.org/advocacy/opioids.htm. Accessed May 18, 2007.32. Savage SR, Joranson DE, Covington EC, Schnoll SH, Heit HA, Gilson AM. Definitions related to the medical use of opioids: evolution towards universal agreement. J Pain Symptom Manage. 2003;26(1):655-667.
PUBMED
33. Zerzan JT, Morden NE, Soumerai S, et al. Trends and geographic variation of opiate medication use in state Medicaid fee-for-service programs, 1996 to 2002. Med Care. 2006;44(11):1005-1010.
PUBMED
34. Weiner DK, Kim YS, Bonino P, Wang T. Low back pain in older adults: are we utilizing healthcare resources wisely? Pain Med. 2006;7(2):143-150.
PUBMED
35. Friedly J, Chan L, Deyo RA. Increases in lumbosacral injections in the Medicare population, 1994 to 2001. Spine. 2007;32(16):1754-1760.
PUBMED
36. Deyo RA, Gray DT, Kreuter W, Mirza SK, Martin BI. United States trends in lumbar fusion surgery for degenerative conditions. Spine. 2005;30(12):1441-1445.
PUBMED
37. Deyo RA, Mirza SK. Trends and variations in the use of spine surgery. Clin Orthop Relat Res. 2006;443:139-146.
PUBMED
38. Feuerstein M, Marcus SC, Huang GD. National trends in nonoperative care for nonspecific back pain. Spine J. 2004;4(1):56-63.
PUBMED
ARTICLE EN RAPPORT
Cette semaine dans le JAMA-Français
JAMA. 2008;299:607.
Texte Complet
|